Оглавление
- Как возникают дефекты хряща в колене?
- Классификация дефектов хряща/хондропатии
- Симптомы дефектов хряща
- Диагностика дефектов хряща
- Лечение дефектов хряща
- Консервативное лечение
- Инфильтрация гиалуроновой кислотой – «регенерация хряща»
- Хирургическая терапия
- Разглаживание хряща
- Микроразрыв
- Костно-хрящевая трансплантация
- Трансплантация хрящевых клеток
- Трансплантация бесклеточного матрикса
- Особая форма: рассекающий остеохондрит (ОКР).
- Последующий уход
- Как избежать хондропатию коленного сустава и разрушение хрящевой ткани?
Как возникают дефекты хряща в колене?
Сустав – подвижное соединение двух и более костей. Суставная поверхность покрыта гладким суставным хрящом. Вместе с синовиальной жидкостью (синовиальной жидкостью или синовией) суставной хрящ позволяет суставу двигаться практически без трения. Суставной хрящ очень эластичен к давлению и равномерно распределяет давление в суставе, как амортизатор. В отличие от кости, суставной хрящ не имеет ни кровоснабжения, ни иннервации. По этой причине боль исходит не от самого хряща, а от подлежащей кости и капсулы сустава.
Дефекты хряща, называемые на латыни хондропатией или хондропатией, могут возникать остро в результате несчастного случая или хронически из-за чрезмерного использования. Когда изнашивание сустава затрагивает весь сустав, это называется артрозом.
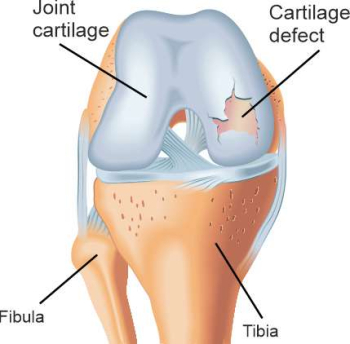
В случае несчастного случая или спортивной травмы внезапное давление и поперечная сила могут привести к локализованному дефекту хряща. Обычно это локализуется в зоне основного напряжения. Частыми причинами хронического повреждения хряща в коленном суставе являются постоянные перегрузки, возникающие, например, из-за неправильного положения оси ноги (стук коленей или искривление ног), избыточного веса, повреждения мениска или нестабильности в коленном суставе. Из-за отсутствия кровоснабжения дефекты хряща не могут зажить самостоятельно. Если не лечить дефекты хряща, со временем это приводит к артрозу.
Классификация дефектов хряща/хондропатии
В зависимости от степени тяжести хондропатию можно разделить на несколько стадий. Текущая и очень распространенная классификация была разработана ICRS (Международным обществом хряща). Он делит хондропатию или дефекты хряща на следующие степени:
| Оценка 0 | нормальный, без видимых дефектов |
|---|---|
| 1-й класс | небольшое размягчение хряща и/или поверхностные трещины/трещины хряща. |
| 2-й класс | глубина дефекта хряща достигает менее половины (<50%) общей толщины хряща |
| 3-й класс | глубина дефекта хряща достигает более половины (>50%) общей толщины хряща |
| 4-й класс | отсутствует весь хрящевой слой, обнажается кость под хрящом |
Симптомы дефектов хряща
При острой травме с дефектом хряща обычно возникает внезапная боль и припухлость сустава. В зависимости от тяжести дефекта хряща и наличия сопутствующих травм эти симптомы могут различаться по степени выраженности. Если во время травмы часть хряща полностью отсоединяется, этот кусок хряща может застрять в суставе и привести к закупорке. Хроническое повреждение хряща обычно проявляется болью во время или после тренировки и периодическим отеком суставов. Во время движения часто ощущается ощущение «треска» или «скрипа». Также возможно ограничение движения. Если хондропатия или дефект хряща уже запущены, может возникнуть так называемая стартовая боль. Это боль, которая наиболее сильна в начале движения (например, при вставании после длительного сидения) и проходит через короткое время.
Диагностика дефектов хряща
Точная оценка болевых симптомов и тщательное клиническое обследование могут указать на дефекты хряща. Рентгенологическое исследование служит для исключения костного повреждения. Если на рентгенограмме видно сужение суставной щели, это указывает на запущенные дефекты хряща или артроз. Наконец, магнитно-резонансная томография (МРТ) может подтвердить диагноз дефектов хряща или хондропатии. Можно точно оценить размер и глубину дефекта хряща. Перед лечением дефектов хряща коленного сустава необходимо также определить ось ноги при рентгенологическом исследовании, так как причиной дефекта хряща может быть неправильное положение (стук коленей или искривление ног), и неправильное положение необходимо учитывать. счет в лечении. В случае дефектов хряща коленной чашечки следует также уточнить нестабильность коленной чашечки.
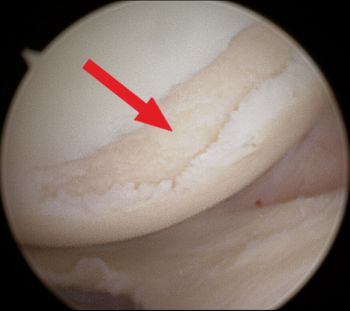
Лечение дефектов хряща
В зависимости от степени дефекта хряща и болевого синдрома его можно лечить консервативно, т. е. без хирургического вмешательства (с применением физиотерапии, инфильтраций и медикаментозной обезболивающей терапии), или хирургическим путем. Поверхностные и мелкие дефекты хряща (соответствующие хондропатии низкой степени тяжести) больше подходят для консервативной терапии, тогда как большие и глубокие дефекты хряща с большей вероятностью потребуют хирургического вмешательства. Если кусок хряща полностью отделился и свободно перемещается в суставе, это может вызвать блокировку сустава, и его обязательно следует удалить хирургическим путем или, если возможно, повторно зафиксировать.
Консервативная терапия
Интенсивная физиотерапия и наращивание мышечной массы приводят к улучшению стабильности и мышечного рельефа сустава и, как следствие, к уменьшению симптомов. Кроме того, можно принимать пищевые добавки, содержащие ингредиенты суставного хряща (например, хондроитинсульфат и т. д.).
Инфильтрации гиалуроновой кислоты – «регенерация хряща».
Гиалуроновая кислота является важным компонентом суставного хряща и суставной жидкости. Помимо своих механических функций (накопление воды, устойчивость к давлению, смазка), он также выполняет важные биохимические функции. Исследования показали, что в изношенных (артритных) суставах концентрация гиалуроновой кислоты ниже, чем в здоровых.
Инфильтрация гиалуроновой кислоты в сустав приводит к тому, что хрящ снова может хранить больше гиалуроновой кислоты, а синовиальная жидкость может лучше выполнять свою функцию смазки сустава. Кроме того, гиалуроновая кислота оказывает противовоспалительное действие и тем самым блокирует ферменты, способствующие разрушению хряща.
Инфильтрации гиалуроновой кислотой проводятся либо 5 раз подряд с недельным интервалом, либо однократно (высокосшитая гиалуроновая кислота). Эффект обычно сохраняется 6-12 месяцев.
Хирургическая терапия
Выбор хирургического лечения зависит, прежде всего, от размера дефекта хряща и того, повреждена ли также кость под хрящом.
Разглаживание хряща
При сглаживании хряща (бритье) во время артроскопии удаляют истертый и приподнятый хрящ. Однако научные исследования показали, что сама по себе эта процедура не приводит к улучшению симптомов. По этой причине сглаживание хряща больше не следует проводить как самостоятельное вмешательство. Исключением являются случаи, когда хрящ был поднят настолько сильно, что существует риск ослабления части хряща и возникновения блокады сустава.
Микроразрыв
При микрофрактурировании (стимуляции костного мозга) в кости ниже дефекта хряща проделывают небольшие отверстия. Через эти отверстия происходит кровотечение из костного мозга в дефект хряща. В этом кровотечении также содержатся стволовые клетки из костного мозга, которые оседают в области дефекта хряща и образуют там ткань, замещающую хрящ. Микрофрактурирование особенно подходит для небольших дефектов хряща. Предпосылкой для микроперелома является то, что кость под хрящевым дефектом не повреждена.
Костно-хрящевая трансплантация
При костно-хрящевой трансплантации хрящево-костные цилиндры берут из ненагруженного участка коленного сустава и вставляют в место дефекта хряща. Если таких цилиндров используется несколько, это называется мозаичной пластикой. В отличие от микропереломов этот метод можно использовать и для лечения глубоких дефектов, распространяющихся вглубь кости. Способ ограничен наличием костно-хрящевых цилиндров. В месте удаления создается дефект, который в некоторых случаях может вызывать боль, даже если он находится вне зоны нагрузки.
Трансплантация хрящевых клеток
Трансплантация хрящевых клеток (хондроцитов) особенно подходит при больших, хорошо ограниченных дефектах хряща. Трансплантация хрящевых клеток требует двух хирургических процедур. При первой процедуре во время артроскопии из непораженного участка коленного сустава берутся крошечные кусочки хряща (биопсия). Хрящевые клетки извлекаются из этих кусочков хряща в лаборатории и размножаются. Культивированные клетки хряща затем наносят на биологический материал, который служит трансплантатом. При второй операции (обычно через 4-6 недель после первой) готовый трансплантат хрящевых клеток вживляется в дефект хряща. Если дефект хряща настолько глубокий, что затрагивается и подлежащая кость (костно-хрящевой дефект), костный дефект можно заполнить собственной костью пациента (например, из гребня подвздошной кости) и поместить поверх нее трансплантат хрящевых клеток. Обязательным условием трансплантации хрящевых клеток является наличие прямой оси ноги и неповрежденных связок, наличие значительной части мениска и не слишком сильное повреждение противоположного хряща.
Трансплантация бесклеточного матрикса
Помимо трансплантации клеток хряща, существует также возможность введения в дефект хряща биологического материала без клеток в качестве трансплантата. Целью этого является то, что собственные стволовые клетки организма из окружающей области оседают в трансплантате и стимулируются к образованию ткани, замещающей хрящ. В отличие от трансплантации хрящевых клеток необходима только одна хирургическая процедура.
Особая форма: рассекающий остеохондрит (ОКР).
Рассекающий остеохондрит – это особая форма дефектов хряща, при которой кость под хрящом отмирает и костно-хрящевой фрагмент может отслоиться. Причины развития рассекающего остеохондрита еще до конца не изучены. Предполагаются механические причины.
На ранней стадии рассекающий остеохондрит можно лечить консервативно, с облегчением и физиотерапией. Самое позднее, когда фрагмент хрящевой кости отделился, его необходимо удалить хирургическим путем, а дефект хряща лечить с помощью костно-хрящевого трансплантата, трансплантата хрящевых клеток или трансплантата бесклеточного матрикса, в зависимости от размера.
Последующий уход
После хирургического лечения хряща обычно необходимо облегчение или частичная нагрузка на суставы. Длина зависит главным образом от локализации дефекта хряща и вида хирургического лечения.
Как избежать хондропатию коленного сустава и разрушение хрящевой ткани?
Существует множество лекарственных препаратов, но как показывает практика, хондропротекторы на основе гидрохлорида глюкозамина оказывают достаточно положительный эффект, т. к. содержат всю необходимую дозу глюкозамина в одной таблетке, которую необходимо принимать один раз в день. По рекомендации врача курс лечения повторяют с интервалом в 2 месяца. Устойчивый лечебный эффект достигается при приеме препарата в течение 6 месяцев.