Выдержка
Остеоартроз — распространенное заболевание синовиальных суставов, которое чаще всего наблюдается у пожилых пациентов. Чаще всего поражаются коленные, тазобедренные суставы, кисти и первый плюснефаланговый сустав. Поражение других суставов, таких как голеностопный, лучезапястный и плечевой, встречается редко и предполагает вторичную этиологию. Хотя остеоартроз может поражать многие суставы, симптомы обычно проявляются максимум в одном или двух суставах. Тремя основными симптомами являются боль, утренняя скованность и тенденция к неподвижности пораженного сустава. Лечение заключается в отдыхе и снижении веса; физиотерапия; вспомогательные средства, такие как трости, подъемники для обуви и эластичные наколенники; и разумное использование противовоспалительных препаратов.
Содержание:
- Описание. Классификация. Эпидемиология.
- Первичный остеоартроз. Причины возникновения.
- Клинические характеристики остеоартроза
- Клинические проявления остеоартроза
- Лечение остеоартроза
- Медикаментозная терапия
- Источники
Описание. Классификация. Эпидемиология.
ОСТЕОАРТРОЗ — это заболевание синовиальных суставов, характеризующееся дегенерацией хряща с вторичными изменениями в прилегающей кости. Остеоартроз — это, вероятно, не отдельное заболевание, а скорее общая реакция организма на различные метаболические, анатомические и физиологические нарушения. Остеоартрит — это общее название этого заболевания. Однако это далеко не идеальный вариант, поскольку, хотя вторичный синовит обычно присутствует в той или иной степени, первичный синовит не является воспалительным процессом.
Классификация
Большинство случаев остеоартроза неизвестной этиологии и называется первичным остеоартрозом. Вторичный остеоартроз описывает случаи, причины которых известны (см. таблицу 1).
Эпидемиология
Рентгенологические исследования показывают, что 80% людей старше 50 лет заболевают первичным остеоартрозом в возрасте до 45 лет, а женщины — после 45 лет. [1]
Первичный остеоартроз. Причины возникновения.
Старение
Поскольку остеоартроз чаще всего встречается у пожилых людей, часто высказывается предположение, что это заболевание является частью процесса старения.[2] Доказательства этого противоречивы, но представляется разумным предположить, что способность суставного хряща противостоять испытаниям на усталость снижается с возрастом и что стареющий хрящ может представлять собой накопление с течением времени механических повреждений.
Ожирение
Хотя неясно, связано ли ожирение с повышенной распространенностью остеоартроза в суставах, не несущих нагрузки, представляется очевидным, что ожирение связано с усилением остеоартроза коленного сустава, но не тазобедренного сустава. У большинства людей, страдающих ожирением, наблюдается варусная деформация коленного сустава, вероятно, из-за попыток переместить стопы под центр тяжести, когда бедра разделены жировой прослойкой.[3] Это приводит к увеличению нагрузки на медиальный отдел колена с последующей дегенерацией.
Наследственность
Генетические факторы играют сложную роль в развитии остеоартроза. Безусловно, некоторые генетические заболевания (например, врожденный порок тазобедренного сустава) изменяют структуру сустава, что приводит к вторичной дегенерации. Кроме того, некоторые врожденные нарушения обмена веществ могут привести к метаболическим изменениям в хряще, приводящим к вторичным дегенеративным изменениям (например, охронозу). Неизвестно, являются ли какие-либо изменения в нормальных суставах, которые предрасполагают людей к остеоартрозу, генетически обусловленными. С другой стороны, узлы Хебердена и Бушара, по-видимому, подвержены генетическому влиянию. Согласно Штехеру, узлы Хебердена зависят от одного аутосомного гена, который под влиянием пола является доминантным у женщин и рецессивным у мужчин. Анализ частоты встречаемости генов показывает, что три процента населения являются гомозиготными по этому заболеванию, 27% — гетерозиготными и 70% — нормальными гомозиготами. Таким образом, у 30% женщин старше 45 лет имеются признаки узлов Хебердена, в то время как у мужчин они имеются только у трех процентов.[4]
ТАБЛИЦА 1. Причины первичного и вторичного остеоартроза
Первичные:
- Старение
- Ожирение
- Наследственность
Вторичные:
Анатомические аномалии:
- Врожденная дисплазия тазобедренного сустава
- Аваскулярный некроз
- Смещение эпифиза бедра
- Переломы
Травмы
Нейропатические расстройства (суставы Шарко):
- Сирингомиелия
- Сахарный диабет
- Сифилис
Нарушения гипермобильности
Нарушения обмена веществ:
- Охроноз
- Гемохроматоз
- Подагра
- Хондрокальциноз
- Гемофилия
- Болезнь Педжета
- Болезнь Вильсона
Воспалительные состояния:
- Ревматоидный артрит
- Серонегативные артропатии
- Септический артрит
Измененная конгруэнтность суставных поверхностей
Незначительное несоответствие сочленяющихся поверхностей суставов может быть причиной многих случаев остеоартроза тазобедренного и коленного суставов. На самом деле, большинство случаев «первичного» остеоартроза тазобедренного сустава вполне могут быть вторичными по отношению к аномалиям развития, возникающим в процессе роста. Наиболее распространенной причиной является врожденная дисплазия тазобедренного сустава, на долю которой приходится по меньшей мере 25% случаев остеоартроза тазобедренного сустава у пожилых людей.[5] Другими причинами являются синдром Легга-Перта. болезнь и смещение эпифиза бедренной кости. Точно так же многие причины «первичного» остеоартроза коленного сустава являются вторичными к переломам мыщелков бедренной кости приводит ослабление связок, приводящее к нестабильности, хроническому вывиху надколенника и тяжелым вальгусным и варусным деформациям.
Воспалительные заболевания суставов
Воспалительные заболевания, такие как ревматоидный артрит и септические поражения суставов, могут привести к обширному повреждению хряща и вторичному остеоартрозу. Первоначальное повреждение хряща, вероятно, является ферментативным, при разрушении хряща ферментами, выделяющимися из воспаленной синовиальной оболочки или лейкоцитов в полости сустава.
Болезни отложения хрящевой ткани
Различные метаболические заболевания приводят к отложению в хряще вредных веществ, которые повреждают хондроциты или сам хрящевой матрикс. К таким метаболическим заболеваниям относятся гемохроматоз, болезнь Вильсона-Вальсона, подагра, болезнь отложения кристаллов дигидрата пирофосфата кальция и охроноз.
Клинические характеристики остеоартроза
Хотя остеоартроз может поражать многие суставы, симптомы обычно проявляются в одном или двух, наиболее распространенными из которых являются тазобедренный и коленный суставы. Тремя основными симптомами являются боль, утренняя скованность и тенденция к затвердеванию сустава при неподвижности.
Боль может возникать по нескольким причинам, включая:
- повышение венозногодавления в субхондральной кости
- трабекулярные микротрещины
- возвышениенадкостницы за счетостеофитов
- растяжение связок в результате разгибания сустава, усугубляемое мышечной слабостью
- растяжение суставной капсулы с выпотом
- синовит
Утренняя скованность обычно проходит быстро и не имеет такой продолжительности и интенсивности, как при ревматоидном артрите. Кроме того, при сидячем положении наблюдается тенденция к затвердеванию сустава, но это также недолговечно. Физические признаки включают болезненность сустава, особенно при активном синовите или утолщении капсулы. Выпот в суставах встречается часто и обычно возникает из-за фагоцитоза остатков хряща синовиальными клетками, травматического выпота в результате дряблости связок или кристаллического синовита в результате CPPD или кристаллов гидроксиапатита. Ограничение движений возникает в результате нарушения целостности суставов, мышечный спазм и утолщение капсулы при сгибательных контрактурах. Крепитация — это ощущение скрежета или потрескивания, предположительно из-за трения одной шероховатой поверхности о другую. Увеличение и деформация сустава возникают поздно, но работоспособная функция сустава обычно сохраняется.
Радиологические особенности
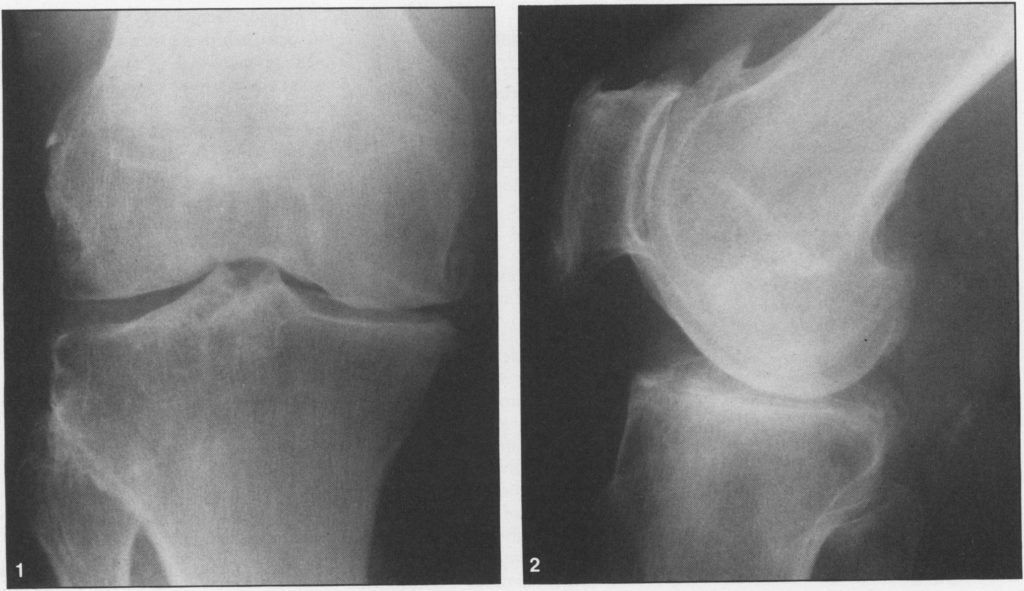
На рентгенограмме остеоартроз характеризуется четырьмя основными признаками. Это сужение суставной щели, склероз субхондральной кости, маргинальные остеофиты и субхондральные кисты (рис. 1–3).
Рис. 1 и 2. Вид коленного сустава спереди (рис. 1) и сбоку (рис. 2), показывающий типичные изменения при остеоартрозе в медиальном и пателлофеморальном отделах.
Клинические проявления остеоартроза
Первичный остеоартроз чаще всего развивается в коленном, тазобедренном суставах, кистях рук и первом плюснефаланговом суставе. Поражение других суставов, таких как голеностопный и плечево-локтевой суставы плеча и запястья, встречается редко. Если поражены эти суставы, заподозрите вторичную этиологию.
Тазобедренный сустав: Остеоартроз тазобедренного сустава чаще бывает односторонним, чем двусторонним, и до 80% случаев объясняется лежащими в его основе дефектами развития. Симптомы дегенеративного заболевания тазобедренного сустава включают боль в паховой области, вертлужной области, боковой поверхности ягодицы и проксимальном отделе бедра. Около 20% людей испытывают боль в дистальном отделе бедра и колене. Это происходит из-за отраженной боли, потому что ветвь запирательного нерва, которая питает бедро, также обслуживает подсуставное сплетение.[6]
Внутреннее вращение — это первое потерянное движение, за которым следует разгибание, отведение и сгибание бедра. При потере хряща может наблюдаться неравномерность длины ног из-за укорочения одной из них. При выраженных симптомах пациенты, как правило, передвигаются анталгической походкой.
Колено: Этиологические факторы остеоартроза коленного сустава включают переломы мыщелков бедра или плато большеберцовой кости, вызывающие механическую неконгруэнтность, повреждения связок, приводящие к нестабильности, хронический вывих надколенника и тяжелые вальгусные и варусные деформации. Менисэктомия была очень популярной операцией, но теперь известно, что после менисэктомии часто наблюдаются дегенеративные изменения в суставе. [7] Дегенеративный артрит коленного сустава может поражать пателлофеморальный отдел или любой из медиальных или латеральных отделов. Поражение всех трех отделов обычно указывает на вторичный остеоартроз.[8] Поражение пателлофеморального отдела приводит к боли при любом движении, которое сдавливает надколенник в пателлофеморальной бороздке. Такое движение включает в себя подъем по лестнице, стояние на коленях, сгибание или сидение с согнутыми коленями в течение длительного периода.
Последующая потеря хряща может привести к избыточности коллатеральных связок и нестабильности сустава. Это может привести к травматическому синовиту. Атрофия четырехглавой мышцы возникает на ранних стадиях остеоартроза коленного сустава и может привести к дальнейшей нестабильности сустава. Наиболее важной частью обследования коленного сустава является сравнение варусной и вальгусной деформаций в расширенном коленном суставе с нагрузкой и без нее. Соответственно, рентгенография коленного сустава с нагрузкой продемонстрирует полную степень потери хряща.
Голеностопный сустав и стопа: Первичный остеоартроз голеностопного сустава встречается редко, вероятно, потому что малоберцовая кость поглощает 12% веса тела при обычной ходьбе. [9] Эта функция амортизации может значительно возрасти при увеличении усилия.
Первый плюснефаланговый сустав: в отличие от низкой распространенности первичного остеоартроза в задней части стопы, первый плюснефаланговый сустав (ПМФ) поражается остеоартрозом примерно так же часто, как дистальные межфаланговые суставы кистей. Остеоартрозный процесс может протекать без деформации большого пальца стопы или без вальгусной деформации. Вальгусная деформация часто встречается у женщин среднего возраста и инициируется с помощью обуви, которая заставляет большой палец ноги отклоняться в сторону. Впоследствии развиваются вторичные остеоартрозные изменения. [9] Иногда дегенеративные изменения настолько глубоки, что при первом СРТ возникает серьезное ограничение движений возникает шов, приводящий к ригидному суставу. Обычно женщины больше жалуются на непривлекательный внешний вид вальгусной деформации, чем на дискомфорт в суставах.
Руки
Узлы Хебердена и Бушара: В дистальном отделе межфалангового сустава остеофиты растут с тыльной стороны основания дистальных фаланг и образуют ощутимые, видимые выпуклости. Это узлы Хебердена; Узлы Бушара представляют собой аналогичные деформации проксимальных межфаланговых суставов. Эти узлы возникают постепенно и обычно довольно безболезненны. Поскольку узлы управляются доминантным геном, зависящим от пола, они возникают 1505 гораздо чаще у женщин. Травма также играет свою роль. Дистальный отдел межфалангового сустава является одним из наиболее суставы тела с высокой нагрузкой, особенно при «щипковом захвате», который является преобладающим «женским захватом»; мужчины чаще используют «силовой захват». [10]
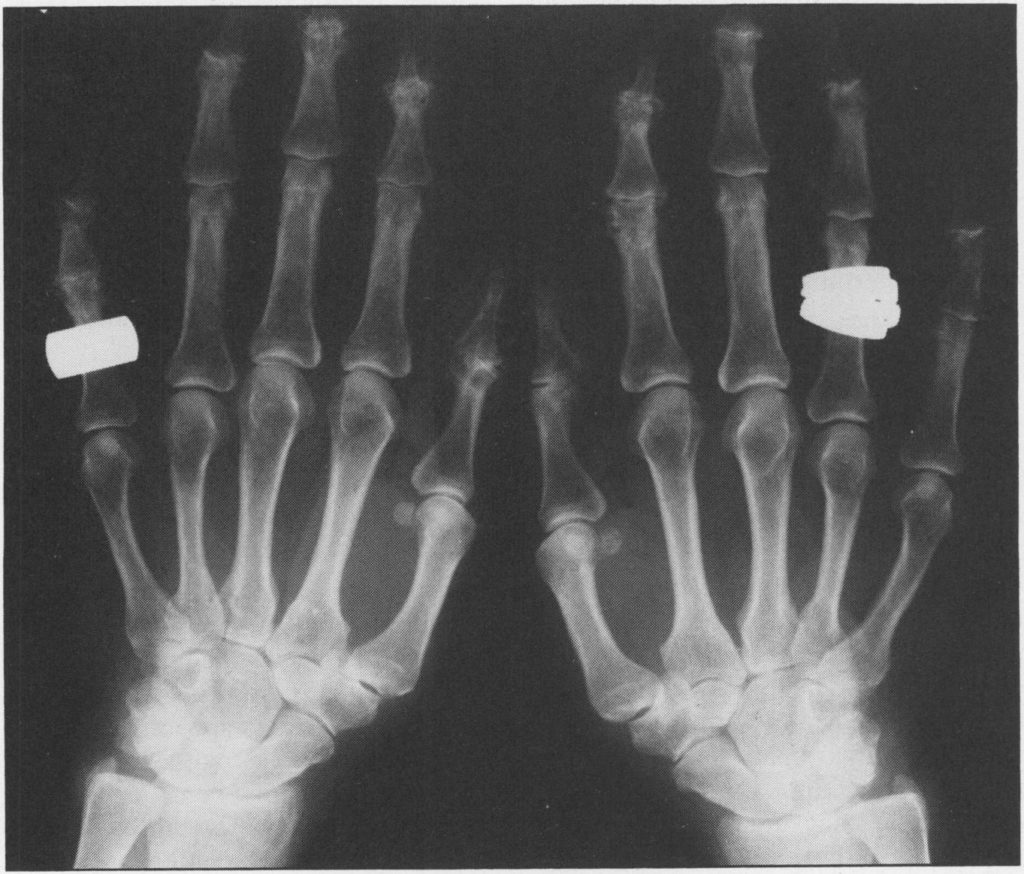
Первый запястно-пястный сустав: также может быть затронут запястно-пястный сустав, и по мере сужения суставной щели возникает лучевой подвывих основания большого пальца с «квадратизацией» и выступанием этого сустава. Боль может быть довольно выраженной, особенно у пациентов, которым приходится постоянно использовать этот сустав (например, швеи). Важно, чтобы остеоартроз кистей рук не был диагностирован неправильно, как у некоторых других пациентов. другое, более серьезное заболевание, связанное с артритом. Характерным является поражение проксимальных и дистальных межфаланговых суставов, а также запястно-пястного сустава большого пальца. Рентгенологические данные также довольно типичны (см. рис. 3): сужение суставной щели, краевые остеофиты в проксимальном и дистальном отделах межфаланговых суставов и заметное сужение пястно-фаланговых суставов. Важно помнить, что ревматоидный фактор встречается у пяти процентов нормальных людей, но у пожилых пациентов этот показатель может увеличиваться до 24%. [11] Таким образом, наличие ревматоидный фактор у пациента с узловатыми пальцами не обязательно указывает на ревматоидный артрит. Однако, поскольку узлы Хебердена очень часто встречаются у пожилых женщин, они обязательно проявляются при других воспалительных заболеваниях суставов, и поэтому их наличие не обязательно должно исключать диагноз ревматоидного артрита или другой воспалительной артропатии.
Рис. 3. Рентгенограмма кистей рук, на которой видны типичные изменения при остеоартрозе во многих суставах.
Лечение остеоартроза
Перед началом лечения важно установить правильный диагноз. Диагноз должен основываться на распространении инфекции в суставе, клинических данных, анализе суставной жидкости и рентгенологических изменениях. После установления диагноза остеоартроза можно разработать программу лечения в соответствии со следующими принципами.
Общие меры
Очень важна уверенность в себе. Для населения в целом термин «артрит» означает тяжелое заболевание суставов, которое неизбежно приведет к необходимости передвигаться в инвалидном кресле. Врач следует обратить внимание пациента на то, что маловероятно, что когда-либо будут затронуты другие суставы, кроме тех, которые поражены в настоящее время. Это поможет пациентам приспособиться к своему заболеванию и выработать подход к будущему.
Отдых
Боль при остеоартрозе, как правило, связана с работой суставов и проходит после отдыха. Немногим пациентам требуется полный постельный режим или иммобилизация; им необходимо научиться мириться с нагрузками, которые могут переносить их суставы. Обычно пациенты могут сделать больше с поврежденными суставами, разделив день на периоды отдыха, а не на работая в течение всего дня. Несколько коротких прогулок предпочтительнее одной продолжительной. Пациентов с поражением тазобедренного или коленного сустава следует проинструктировать о том, что им следует избегать хождения по неровной поверхности, а при передвижении по лестнице подниматься наверх сначала на «здоровой» ноге, а спускаться — на «больной».
Снижение веса
Для пациентов с болями в бедрах, коленях или спине, вызванными остеоартрозом, программа снижения веса часто помогает облегчить симптомы.
Физиотерапия
Тепло: может быть очень эффективным средством для снятия боли в суставах, пораженных остеоартрозом. Его можно применять при приеме ванн, душа, горячих компрессов, а для лечения глубоких поражений — ультразвук. Некоторые люди считают, что тепло усиливает дискомфорт, но они могут облегчить его, приложив лед. Лучше всего прикладывать лед к суставу, обернув его полиэтиленовым пакетом или замороженной кукурузой или горошком. В качестве альтернативы можно приложить к пораженному суставу пенопластовый стаканчик, до краев наполненный водой, а затем замороженный, как палочку дезодоранта. Решение о том, использовать ли тепло или лед, принимается методом проб и ошибок, чтобы определить предпочтения пациента.
Упражнения: очень быстро происходит истощение мышц в болезненных суставах, и важно разработать программу упражнений, которая укрепит мышцы вокруг пораженного сустава и, таким образом, увеличит поддержку. Выполнение упражнений часто проходит легче, если им предшествует применение тепла, которое не только снимает боль, но и уменьшает мышечный спазм. Делайте упор на активные, а не пассивные упражнения. Мышцы нижних конечностей лучше всего укреплять, поднимая тяжести, начиная с небольшой нагрузки и постепенно наращивая ее. Стационарный велотренажер может быть очень полезен, но следует предостеречь пациентов с пателлофеморальным остеоартрозом не рекомендуется использовать трость, поскольку при нагрузке повторяющееся сгибание колена только усилит боль в колене.
Полезные приспособления
Трость: похоже, что использование трости связано с социальной стигматизацией, и пациенты обычно должны испытывать сильную боль, прежде чем согласятся ее использовать. Обычно трости используются неправильно, если нет соответствующих инструкций. Пациенты должны быть проинструктированы о том, что трость следует держать в руке, противоположной пораженной конечности. Трость должна быть на полу в то время, когда пораженная нога находится в фазе стояния. Таким образом, во время переноски веса значительно большая часть веса тела будет приходиться на трость, а не на пораженный сустав.
Подтяжка обуви: часто наблюдается несоответствие длины ног, особенно при остеоартрозе тазобедренного сустава со значительной потерей хряща. Подтяжка под укороченную конечность может значительно облегчить боль.
Наколенники: эластичные наколенники обеспечивают повышенную стабильность и защиту от внезапных нагрузок, которые могут усилить боль в колене.
Медикаментозная терапия
Основным симптомом остеоартроза является боль, и ее облегчение является наиболее важной частью терапии. Хотя утверждалось, что медикаментозное обезболивание может позволить пациентам подвергать свои суставы нагрузке и, таким образом, увеличивать их повреждение [12], доказательств в поддержку этого мало.
Многие люди с остеоартрозом старше, и у них могут быть сопутствующие заболевания, от которых они принимают лекарства. Прием противовоспалительных препаратов может взаимодействовать с приемом лекарств от других заболеваний или может усугубить основное заболевание. Поэтому врачу следует быть полностью осведомленным о других состояниях пациента и принимаемых им лекарствах.
Существуют две группы препаратов: чисто обезболивающие и те, которые сочетают обезболивающее с противовоспалительными свойствами. Обезболивающие препараты пользуются популярностью при лечении остеоартроза. Некоторые врачи считают, что воспалительная составляющая заболевания незначительна и что анальгетики несут меньший риск, чем противовоспалительные препараты. На практике анальгетики в чистом виде оказываются менее эффективными. Это может быть связано с наличием воспалительного компонента в многие случаи остеоартроза. Хотя такое воспаление встречается гораздо чаще, чем у пациентов с ревматоидным артритом, оно, несомненно, усугубляет симптомы у пациента.
1. Анальгетики
Ацетаминофен: широко используется в качестве анальгетика как отдельно, так и в сочетании с кодеином. Его можно назначать в дозах 325–650 мг каждые четыре часа.
Неацетилированные салицилаты: существует мало доказательств того, что неацетилированные салицилаты обладают значительной противовоспалительной активностью. [13] Дифлунизал является одним из более новых неацетилированных салицилатов, которые обычно назначаются в дозах 500 мг дважды в день. Учитывая потенциальную зависимость, декстропропоксифен и другие наркотические анальгетики НЕ следует применять при длительном лечении хронической боли.
2. НПВП (Нестероидные противовоспалительные препараты)
Индометацин: при ежедневном приеме в дозе 25 мг этот препарат может быть чрезвычайно полезен, особенно при остеоартрозе тазобедренного или коленного сустава. На самом деле, многие врачи считают его препаратом выбора при остеоартрите тазобедренного сустава. Доза может быть увеличена до 50 мг в сутки, но очевидно, что при такой дозировке частота побочных эффектов выше.
Другие производные индола: Толметин (Толектин), дальний родственник индометацина, может назначаться в дозах 200–400 мг в сутки. Другим производным индола является сулиндак (Клинорил). Обычная доза составляет 150–200 мг в сутки. Хотя сулиндак является инертным «пролекарством», которое активизируется только после его всасывания и метаболизма в печени [14], большинство раздражающих желудок эффектов противовоспалительных препаратов опосредуются системным ингибированием простагландинов, и поэтому инертный препарат, принимаемый внутрь, вероятно, имеет лишь теоретическое преимущество.
Многие НПВП вызывают ухудшение состояния нарушение функции почек, особенно у пожилых людей, получающих диуретики по поводу застойной сердечной недостаточности. Считается, что это ухудшение функции почек связано с подавлением синтеза простагландинов почками. Сулиндак уникален среди НПВП тем, что не подавляет синтез простагландинов в почках.[15]
3. Производные пропионовой кислоты:
- Зарегистрированные в России: ибупрофен, напроксен, кетопрофен, флурбипрофен, декскетопрофен.
- Незарегистрированные в России: фенопрофен, фенбуфен, беноксапрофен, супрофен, пирпрофен, индопрофен, тиапрофеновая кислота, оксапрозин, ибупроксам, дексибупрофен, флуноксапрофен, алминопрофен, напроксинод.
Люди по-разному реагируют на пропионовые кислоты, и то, что один из этих препаратов не работает, не означает, что другие не будут работать. Поэкспериментируйте с несколькими представителями этого семейства, прежде чем переходить к другому классу препаратов.
Фенилбутазон: один из старейших доступных противовоспалительных препаратов, но он часто вызывает задержку жидкости у пожилых людей и может спровоцировать застойную сердечную недостаточность. Редким осложнением хронического применения фенилбутазона является апластическая анемия. По этим причинам данный препарат не следует применять для лечения остеоартроза.
Оксикамы: Пироксикам имеет длительный период полувыведения, составляющий 38 часов, и его нужно принимать только один раз в день в дозе 10–20 мг в день. [16]
Фенуксусные кислоты: Диклофенак (Вольтарен) назначаемый в дозах 25–30 мг, эффективен при лечении остеоартроза, но я не обнаружил у него каких-либо преимуществ перед другими препаратами.
4. Внутрисуставные стероиды:
Имеют ограниченное применение при лечении остеоартроза. При наличии значительного выпота, указывающего на основное воспаление, проводится аспирация и инстилляция депо-препарат стероидов (Депо- Медрол, Декадрон-ТБА) может быть очень полезен, но, к сожалению, результаты обычно недолговечны.
5. Препараты на основе глюкозамина: Сустилак
Фармакологическое действие гидрохлорида глюкозамина описывается следующими пунктами:
- В терапевтических дозах поступает в плазму и в синовиальную жидкость
- Стимулирует синтез протеогликанов и гликозаминогликанов
- Способствует предотвращению разрушения хрящевой ткани
- Нормализует продукцию внутрисуставной жидкости
- Улучшает подвижность суставов
- Обладает противовоспалительным действием
Основными преимуществами данного корректора метаболизма костной и хрящевой ткани средства являются:
- Инновационная форма: Таблетки модифицированного высвобождения. Высвобождение суточной дозы происходит в течение суток, что позволяет поддерживать равномерную концентрацию глюкозамина в крови.
- Всего одна таблетка в день: В одной таблетке Сустилака содержится вся рекомендованная суточная доза глюкозамина — 1500 мг, что позволяет принимать одну таблетку в день, в удобное для пациентов время. Одной упаковки хватит на два месяца приема, что экономит средства пациента.
Выбор противовоспалительных препаратов для лечения остеоартроза это эмпирический факт. По опыту, ни одна группа пациентов не менее склонна вызывать раздражение желудка или образование язв, чем другая, и индивидуальная реакция на любое конкретное лекарство непредсказуема. Чтобы найти лекарство, которое лучше всего подходит пациенту, можно поэкспериментировать, но по всем показателям препараты на основе глюкозамина являются наиболее эффективным и безопасным средством для облегчения боли при остеоартрозе.
Ответы на вопросы про лекарство от боли в суставах
Хирургия
Существует множество хирургических вмешательств, которые могут принести большую пользу, когда медикаментозная терапия не помогает. Тотальное эндопротезирование тазобедренного сустава стало стандартной хирургической процедурой для тазобедренного сустава, когда пациент испытывает непреодолимую боль, которая не поддается консервативным мерам.
Остеотомия большеберцовой кости может быть использована для коррекции вальгусной и варусной деформации коленного сустава. В отдельных случаях также может быть использовано частичное или полное эндопротезирование коленного сустава.
Существует множество операций по исправлению вальгусной деформации, и их применение зависит от предпочтений хирурга.
Имплантаты могут помочь людям, страдающим от боли в запястно-пястном суставе большого пальца. В качестве альтернативы может быть выполнено сращивание этого сустава.
Источники
- Келлгрен Дж. Х., Лоуренс Дж.С. Остеоартроз и дегенерация межпозвоночных дисков у городского населения. Энн Реум, 1975; 34:379-387.
- Ачесон Р.М., Колларт А.Б.: Обзор заболеваний суставов в Нью-Хейвене. XVII взаимосвязь между некоторыми системными характеристиками и остеоартрозом в общей популяции. Энн Реум, 1975; 34:379-387.
- Лич Р.Э., Баумгард С., Брум Дж.: Ожирение: Его связь с остеоартрозом коленного сустава. Клинико-ортопедический отчет 1973 г.; 93:271-273.
- Штехер Р.М. Наследственность остеоартрита. Arch Phys Med, 1965; 46:178-186.
- Мюррей Р.О. Этиология первичного остеоартроз тазобедренного сустава. Радиол 1965; 38:810-824.
- Соломон Л.: Особенности остеоартроза тазобедренного сустава. Операция на костном суставе, 1976; 58B: 176-183.
- Таппер Э.М., Гувер Н.В.: Отдаленные результаты после менисэктомии. Операция на костном суставе J 1969; 51A: 517-526.
- Олбэк С.: Остеоартроз коленного сустава. Рентгенологическое исследование. Acta Radiol (Дополнение) (Stockh) 1968; 277:7-20.
- Хоглунд Ф.Т. Клинические проявления остеоартроза. Клиническая дис. …канд. мед. наук, 1976; 2:543-555.
- Радин Эл, Паркер Х.Г., Пол Иллинойс: Картина дегенеративного артрита: преимущественное поражение дистальных суставов пальцев. Журнал Lancet, 1971; 1:377-379.
- Бартфельд Х. Распределение активности ревматоидного фактора при неревматоидных состояниях. Журнал Нью-Йоркской академии наук, 1969; 168:30-36.
- Арора Дж.С.: Индометациновая артропатия тазобедренного сустава. Медицинский сборник, 1968; 61:669- 670.
- Коллиер ДЖОДЖ: Фармакологический анализ аспирина. Adv Pharmacol Chemother, 1969; 7:333-352.
- Кван К.С., Дагган Д.Э.: Фармакокинетика сулиндака. Бельгийский ревматологический закон. 1977; 1:168-178.
- Данн М.Дж., Патроно С., Чинотти Г.А. (ред.): Простагландины и почки: Биохимия, физиология и клиническое применение. Нью-Йорк, издательство Plenum Publishing. Corp., 1983.
- Ишизаки Т., Номура Т., Абэ Т. Фармакокинетика пироксикама, нового нестероидного противовоспалительного средства, при голодании и после приема пищи / состояния у человека. J Фармакокинетика Биофарма, 1979; 7: 369-381.